Медичний скринінг нагадує тихого вартового, який стоїть на сторожі нашого здоров’я, виявляючи загрози ще до того, як вони перетворяться на бурю. Цей процес, по суті, є систематичним обстеженням, спрямованим на раннє виявлення хвороб у людей, які почуваються здоровими. Уявіть, як лікарський погляд пронизує поверхню, шукаючи приховані сигнали, – саме так скринінг рятує життя, дозволяючи втрутитися вчасно. Він базується на принципах, розроблених Всесвітньою організацією охорони здоров’я ще в 1968 році, і досі ці рекомендації тримають актуальність, підкреслюючи, що захворювання повинне бути серйозною проблемою, а лікування – доступним. Без скринінгу багато хвороб, як рак чи генетичні вади, ховаються в тіні, набираючи сили.
Але скринінг – це не просто рутинна перевірка; він стає мостом між повсякденним життям і науковою точністю. У світі, де темп життя прискорюється, такі обстеження дають шанс на довге, повноцінне існування, зменшуючи навантаження на медичні системи. Наприклад, масові програми скринінгу в Україні, як неонатальний скринінг на 21 рідкісне захворювання, почали впроваджуватися з 2023 року, охоплюючи майже всі пологові заклади, крім окупованих територій. Це не абстрактна теорія – реальні історії людей, які завдяки скринінгу уникли ускладнень, роблять цю тему близькою і живою.
Види медичного скринінгу та їх особливості
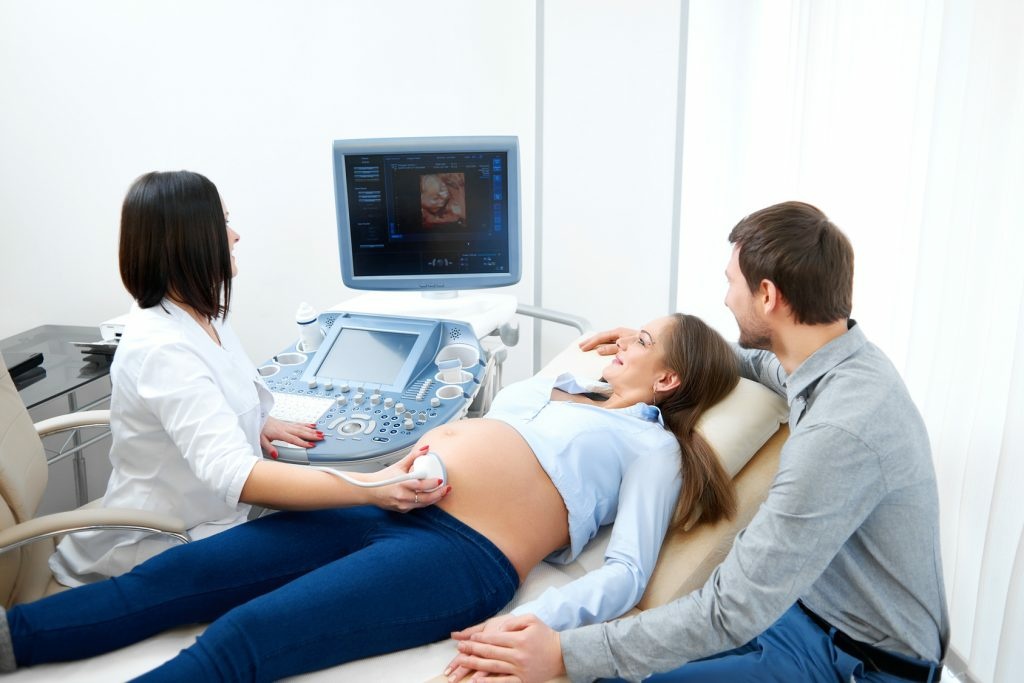
Скринінг розгалужується на різні гілки, кожна з яких адаптована до конкретних загроз здоров’ю, ніби дерево, що простягає коріння в різні ґрунти. Один з найпоширеніших – пренатальний скринінг під час вагітності, який виявляє можливі вроджені вади в плода. У першому триместрі це поєднання ультразвукового дослідження та аналізу крові на маркери, як бета-ХГЛ і PAPP-A, що дозволяють оцінити ризик синдрому Дауна чи інших аномалій. Другий триместр додає скринінг на вади нервової трубки, з акцентом на альфа-фетопротеїн. Ці тести не діагностують хворобу остаточно, але сигналізують про потребу в глибшому обстеженні, як амніоцентез, і в Україні вони рекомендовані для всіх вагітних, щоб батьки могли прийняти обґрунтоване рішення.
Інший вид – онкологічний скринінг, справжній щит проти раку, який часто ховається без симптомів. Для жінок після 40 років мамографія стає ключовим інструментом для виявлення раку молочної залози, доповнена ультразвуком і клінічним оглядом. Чоловіки ж стикаються з PSA-тестом для простати, хоча дебати про його ефективність тривають – деякі джерела, як рекомендації Американського онкологічного товариства, підкреслюють баланс між користю і ризиком хибнопозитивних результатів. Неонатальний скринінг у новонароджених фокусується на спадкових хворобах, як фенілкетонурія чи муковісцидоз; в Україні з 2023 року це забір крові з п’яти новонародженого на спеціальний папір, який аналізують у лабораторіях. Кожен вид скринінгу – це унікальна комбінація технологій, від простих аналізів крові до складних візуалізацій, і вибір залежить від віку, статі та факторів ризику.
Ще є популяційний скринінг, спрямований на широкі групи, як перевірка на ВІЛ чи гіпертонію в рамках профілактичних оглядів. У урології, наприклад, скринінг на рак простати включає пальцеве обстеження та аналіз крові, що допомагає виявити проблеми на ранніх стадіях. Ці види не універсальні – вони адаптуються до регіональних потреб, і в Україні, за даними Центру громадського здоров’я, акцент робиться на доступність, щоб охопити якомога більше людей.
Методика проведення скринінгу: крок за кроком
Проведення скринінгу – це як оркестрована симфонія, де кожен етап грає свою ноту для гармонійного результату. Спочатку йде підготовка: пацієнт отримує інструкції, наприклад, для аналізу крові на скринінг вагітності – натщесерце, щоб уникнути спотворень. Лікарі оцінюють анамнез, враховуючи сімейну історію чи спосіб життя, що робить процес персоналізованим. Потім настає збір зразків – для неонатального скринінгу це кілька крапель крові з п’яти, висушених на фільтрувальному папері, який відправляють у лабораторію для тандемної мас-спектрометрії. Ця методика, впроваджена в Україні з розширенням програми у 2023 році, дозволяє виявити до 21 хвороб за один аналіз, що є справжнім проривом у педіатрії.
У візуальних методах, як ультразвук для пренатального скринінгу, пацієнтка лягає на кушетку, а фахівець наносить гель на живіт, проводячи датчиком для створення зображень. Це триває 20-30 хвилин, і лікар вимірює товщину комірцевого простору плода, шукаючи відхилення. Для цитологічного скринінгу шийки матки, як ПАП-тест, гінеколог бере мазок спеціальною щіточкою, фіксує на склі і відправляє на аналіз – процедура швидка, але вимагає регулярності кожні 1-3 роки. Аналіз результатів – критичний етап: позитивний тест не означає діагноз, а лише сигнал для подальших досліджень, як біопсія чи МРТ. Усе це документується, з акцентом на конфіденційність, і пацієнт отримує рекомендації.
Методика варіюється залежно від типу: для колоректального скринінгу це може бути аналіз калу на приховану кров, точний на 90% порівняно з колоноскопією, як показують дослідження. У динаміці процесу важлива точність – помилки в методиці, як неправильний забір зразка, можуть призвести до хибних результатів, тому стандарти WHO наголошують на якості обладнання та кваліфікації персоналу.
Інструменти та технології в скринінгу
Сучасний скринінг озброєний арсеналом технологій, що перетворюють діагностику на високоточну науку, ніби лазерний приціл у руках снайпера. Ультразвукові апарати, як у пренатальному обстеженні, генерують зображення в реальному часі, дозволяючи побачити серцебиття плода чи аномалії органів. Лабораторні аналізи крові використовують імуноферментні методи для виявлення маркерів, наприклад, у скринінгу на рак – з точністю, що сягає 90% для деяких тестів. Комп’ютерна томографія додає шар глибини для онкологічного скринінгу, створюючи 3D-зображення, але її застосовують обережно через радіацію.
У неонатальному скринінгу тандемна мас-спектрометрія аналізує метаболіти в крові, виявляючи розлади за лічені години. Цифрові інструменти, як мобільні додатки для самотестування на ВІЛ, роблять скринінг доступнішим, але вимагають валідації. В Україні лабораторії, як CSD LAB, пропонують комплексні панелі, поєднуючи біохімію з генетикою. Ці технології еволюціонують – від простих тест-смужок до AI-аналізу, що прогнозує ризики з більшою точністю, роблячи скринінг не просто процедурою, а інструментом майбутнього.
Переваги та виклики скринінгу
Скринінг приносить плоди, як родюче поле після дощу, зменшуючи смертність від хвороб на 20-30% у програмах раннього виявлення, за даними ВООЗ. Він економить ресурси, дозволяючи лікувати на ранніх стадіях, коли шанси на одужання вищі. Емоційно це дає спокій – знати, що потенційна загроза виявлена вчасно, перетворює тривогу на впевненість. Однак виклики ховаються в тіні: хибнопозитивні результати викликають непотрібний стрес, а хибнонегативні – помилкову впевненість. Доступність в регіонах, особливо в Україні з її викликами, робить скринінг нерівномірним, і етичні питання, як інформована згода, додають складності.
Щоб подолати це, програми фокусуються на освіті, пояснюючи ризики. Наприклад, у скринінгу на рак шийки матки регулярність зменшує помилки, а поєднання з вакцинацією проти ВПЛ посилює ефект. Виклики – це не бар’єри, а можливості для вдосконалення, роблячи скринінг ще ефективнішим.
Порівняння основних видів скринінгу
Щоб краще зрозуміти різницю, ось таблиця з ключовими аспектами.
| Вид скринінгу | Методи | Цільова група | Частота |
|---|---|---|---|
| Пренатальний | УЗД, аналіз крові | Вагітні жінки | 1-2 рази за вагітність |
| Неонатальний | Аналіз крові з п’яти | Новонароджені | Один раз на 2-4 день життя |
| Онкологічний (молочна залоза) | Мамографія, УЗД | Жінки після 40 | Щорічно або раз на 2 роки |
| Колоректальний | Аналіз калу, колоноскопія | Дорослі після 45 | Раз на 5-10 років |
Ця таблиця базується на рекомендаціях ВООЗ та українських протоколах. Джерело: Вікіпедія (uk.wikipedia.org) та Центр громадського здоров’я (phc.org.ua). Вона ілюструє, як скринінг адаптується, роблячи акцент на профілактику.
Поради для ефективного скринінгу
- 🩺 Почніть з сімейного лікаря: Обговоріть особисті ризики, щоб обрати правильний тип обстеження – це як скласти персональний план оборони.
- 📅 Дотримуйтесь графіка: Для жінок – ПАП-тест кожні 3 роки, для всіх – перевірка тиску щорічно, щоб не пропустити сигнали.
- 🔍 Будьте готові до результатів: Позитивний тест – не вирок, а сигнал для дій; емоційно готуйтесь, щоб уникнути паніки.
- 💉 Оберіть надійну лабораторію: В Україні шукайте акредитовані центри, як CSD LAB, для точності аналізів.
- 🧠 Освічуйтесь: Читайте про методику, щоб розуміти процес – знання розвіює страхи і робить вас активним учасником.
Ці поради, втілені в життя, перетворюють скринінг на союзника. Уявіть, як регулярні перевірки стають частиною рутини, ніби ранкова кава, що заряджає на день. З роками технології вдосконалюються, і скринінг стає ще точнішим, обіцяючи світ, де хвороби виявляють раніше, ніж вони встигають завдати шкоди. Усе це робить тему не просто медичною, а глибоко людською, сповненою надії на здорове завтра.
А тепер подумайте, як скринінг впливає на суспільство в цілому – від зменшення витрат на лікування до підвищення якості життя. В Україні розширення програм, як неонатальний скринінг, показує прогрес, але потребує підтримки. Кожен крок у цьому процесі – це інвестиція в майбутнє, де здоров’я стає нормою, а не винятком.